Operative Eingriffe unter Gerinnungshemmung
Falls sich ein Patient unter Einnahme von Vitamin-K-Antagonisten (VKA) einer Operation oder eines diagnostischen Eingriffes unterziehen muss, kommt es immer wieder zu regen Diskussionen zwischen den niedergelassenen Ärzten und den Klinik-Kollegen über das korrekte Vorgehen.
Ziel ist es, dass es weder zu einem Gefäßverschluss noch zu einer schwerwiegenden Blutung im Rahmen der Maßnahme kommt.
In den internationalen und nationalen Therapieleitlinien gibt es mittlerweile zahlreiche Empfehlungen, wie hier im einzelne vorgegangen werden kann, die z.T. leider auch manchmal leicht differieren. In die Entscheidung sollte einfließen:
- das individuelle Thromboembolie-Risiko des Patienten;
- das Blutungsrisiko des Eingriffes;
- das Thromboembolie-Risiko des Eingriffes;
- Leber- und Nierenfunktion;
- übrige Medikation.
Ich möchte hier kurz versuchen zu skizzieren, wie das generelle Vorgehen grundsätzlich aussehen sollte.
Bei welchen Eingriffen muss der Vitamin-K-Antagonist gar nicht abgesetzt werden?
- Sämtliche zahnärztlichen Eingriffe können in der Regel unter eine vollen Antikoagulation bei einem INR von 2,0 - 3,0 durchgeführt werden. Es gibt hierzu eine aktuelle Leitlinie der deutschen Gesellschaft für Zahn- Mund- Und Kieferheilkunde von 8/17 (https://www.dgzmk.de/uploads/tx_szdgzmkdocuments/antikoaglang.pdf) Eine Umstellung auf Heparin ist daher meist nicht notwendig.
- Operationen des grauen Star (Katarakt-OPs) können ebenfalls ohne Umstellung auf Heparin durchgeführt werden.
- Auch kleinere Hauteingriffe (Entfernung Muttermal und ähnliches) können unter laufender Antikoagulation vorgenommen werden.
Wichtig ist aber, dass der Operateur über die Antikoagulation des Patienten Bescheid weiß.
Wann soll die Gerinnungshemmung unterbrochen werden?
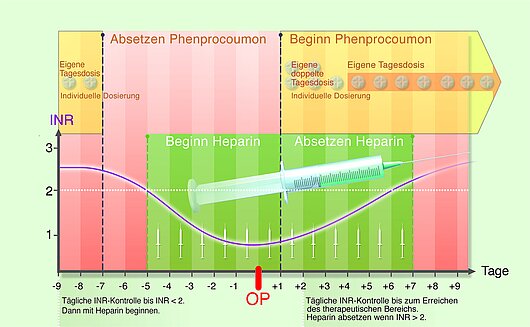
Bei größeren operativen oder diagnostischen Eingriffen sollte der VKA i.d.R. pausiert werden. Aufgrund der recht langen Halbwertszeit des in Deutschland am meisten angewendeten VKA Phenprocoumon ist eine Pause von mindestens 7 Tagen vor OP zu empfehlen. Bei hochbetagten Patienten > 75 Jahren, bei schwerkranken Patienten und/oder bei schlechter Nierenfunktion kann eine noch längere VKA-Pause von 10 - 14 Tagen notwendig werden.
Vorgehen bei Patienten mit künstlicher Herzklappe
In der Zwischenzeit der VKA-Pause wird bei Patienten mit künstlichen Herzklappen meist eine zwischenzeitliche Überbrückung mit Heparin durchgeführt (sog. „Bridging“). Die Heparin-Dosis richtet sich nach dem Thromboembolierisiko des Patienten, z.B. auch nach der Position der Herzklappe. So weisen Patienten mit Mitralklappenersatz ein höheres Risiko für Klappenthrombosen auf als Patienten mit Aortenklappenersatz. Die Dosierung liegt in der Regel zwischen 100 - 180 Einheiten niedermolekulares Heparin/Kilogramm Körpergewicht subkutan (in die Bauchfalte gespritzt). Die Gesamtdosis kann bei hohen Dosen auf 2 x tgl. aufgeteilt werden.
Vorgehen bei Patienten mit Vorhofflimmern oder bei Thrombosen/Lungenembolien in der Vorgeschichte
Neuere Studiendaten (Clark et al BMJ 2015, Douketis et al NEJM 2015) konnten für Thromboembolie-Patienten und Patienten mit Vorhofflimmern zeigen, dass eine präoperative Heparingabe auch entfallen kann, ohne dass hierdurch mehr Thromboembolien oder Schlaganfälle auftraten. Vielmehr zeigte die Studie, dass Patienten, die vor der OP eine Überbrückung mit Heparin bekamen, ein deutliche höheres Blutungsrisiko während und nach der OP hatten, ohne dass die Rate der Gefäßverschlüsse niedriger lag als bei der Vergleichsgruppe, die vor der OP kein Heparin erhalten hatte. Die Autoren schließen daher, dass bei Patienten mit Vorhofflimmern oder Thromboembolien die präoperative Heparingabe entfallen kann, also nur noch der VKA abgesetzt wird und nur noch postoperativ überlappend Heparin gegeben werden sollte.
Niere und Leber
Bei Patienten mit einer deutlich eingeschränkten Nieren- oder Leberfunktion muss die Dosis reduziert werden gemäß Angaben des jeweiligen Heparin-Herstellers.
24 Stunden vor OP die letzte Heparin-Spritze
Zudem ist zu beachten, dass das Zeitintervall bei Patienten, die vor OP Heparin bekommen, zwischen der letzten Heparin-Spritze und OP mindestens 24 Stunden betragen sollte. Hier wird leider oft noch am Abend vor OP oder gar am Morgen vor OP noch Heparin gespritzt, dies geht aber mit einem deutlich erhöhten Blutungsrisiko einher und sollte daher vermieden werden.
Auch das Zeitintervall nach OP bis zur nächsten Heparin-Spritze sollte 12 - 24 Stunden nicht unterschreiten. Bei sehr blutungsintensiven OPs (z.B. Neurochirurgie, Harnwege, Leber u.a.) sollte der Beginn der Heparingabe nach OP ggf. sogar 48 - 72 Stunden verschoben werden.
Wenn nach OP keine Blutung aufgetreten ist und die Wundheilung gut verläuft, kann dann überlappend wieder auf VKA umgestellt werden bei gleichzeitiger Heparingabe. Erst wenn der therapeutische INR-Bereich wieder erreicht ist, wird dann das Heparin abgesetzt.
Zu betonen ist nochmals, dass das komplette perioperative Vorgehen aufgrund vieler individueller Parameter, die hier berücksichtigt werden müssen, im Einzelfall gut geplant werden muss. Es wird empfohlen, dem Patienten einen Plan für die medikamentöse Umstellung mit in die Klinik zu geben (sog. Bridging-Plan).
Wie wird bei einem notfallmäßigen Eingriff verfahren?
Falls einmal ein rascher notfallmäßiger Eingriff anstehen sollte, der ungeplant verläuft, kann die Wirkung des VKA immer sofort antagonisiert werden durch die Gabe von hochdosiertem Vitamin K sowie durch das Gerinnungsfaktorkonzentrat PPSB, welches die durch den VKA eingeschränkten Gerinnungsfaktoren ersetzt. Sofort nach OP wird dann wie oben beschrieben Heparin zur Thromboseprophylaxe eingesetzt.
Dr. med. Hannelore Rott, Fachärztin für Transfusionsmedizin; Gerinnungszentrum Rhein-Ruhr, Königstr. 13, D-47051 Duisburg; E-Mail: hannelore.rott@gzrr.de

